زخم پای دیابتی: علائم و درمان آن
یکی از مشکلات رایج افراد مبتلا به دیابت که با غذا، ورزش و تزریق انسولین نتوانند سطح قند خونشان را کنترل کنند، بروز زخم پای دیابتی است. زخم پای دیابتی در نتیجه از بین رفتن لایه های بالایی پوست و مشخص شدن لایه های زیرین آن رخ می دهد. این زخمها معمولا در انگشت شست یا کف پا بروز می کنند و می تواند تا استخوان های کف پا نیز کشیده شوند. همه افراد مبتلا به دیابت مستعد زخم پای دیابتی هستند، اما با مراقبت مناسب می توان به جلوگیری از وقوع آن کمک کرد. درمان زخم پای دیابتی به عامل بروز آن بستگی دارد و به روشهای مختلفی ممکن خواهد بود. وجود هر مشکلی در پاهایتان را باید با پزشکتان در میان بگذارید تا از عدم وقوع مشکلات جدی تر جلوگیری کنید، زیرا عدم درمان عفونت ناشی از زخم پای دیابتی می تواند به قطع عضو منجر شود.
نحوه تشکیل زخم پای دیابتی چگونه است؟
زخم پای دیابتی در اثر ترکیبی از پارامترهای مختلف مثل بی حسی پا، گردش ضعیف خون، بدشکلی پا، جراحت، ضربه و عدم درمان دیابت ایجاد می شود. بالا ماندن سطح قند خون در طول سالیان در افراد مبتلا به دیابت و عدم درمان آن با آسیب دیدگی عصبی و بی حسی ناشی از آن همراه می شود که به آن نوروپاتی گفته می شود. صدمات عصبی معمولا با درد همراه نیست و شاید فرد از وقوع آن نیز باخبر نشود. متخصص پا می تواند نوروپاتی را با ابزار ساده و بی دردی به اسم تست مونوفیلامنت ارزیابی کند.
بیماری عروقی نیز یکی از دلایل احتمالی بروز زخم پای دیابتی است که توان بدن در درمان زخم را کاهش و احتمال بروز عفونت را افزایش می دهد. افزایش قند خون باعث کاهش توان بدن در مبارزه با عفونت احتمالی و تاخیر در بهبود زخم می شود.
نحوه تشخیص زخم پای دیابتی
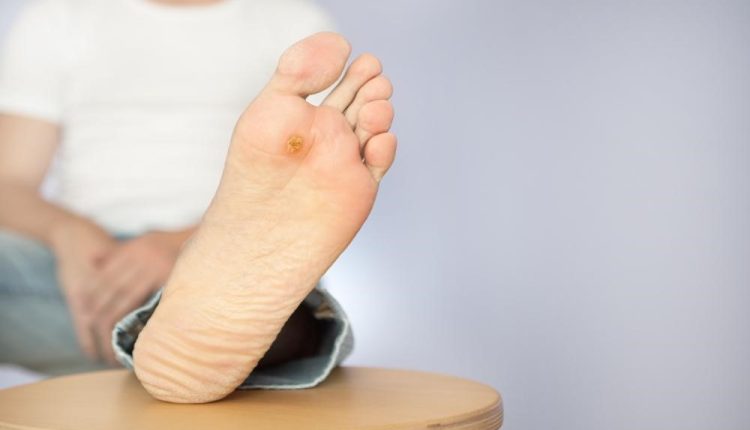
یکی از اولین نشانه های زخم پای دیابتی، ترشحاتی است که باعث لکه شدن جوراب و کفشتان می شود. تورم، آسیب دیدگی، قرمزی و بوی یک یا هر دو پا از نشانه های اولیه و رایج زخم پای دیابتی است. مشهودترین نشانه یک زخم پای دیابتی جدی، بافت سیاه اطراف زخم است که به دلیل کمبود گردش جریان خون در اطراف زخم ایجاد می شود.
قانقاریای جزئی یا کامل به بافت مردگی ناشی از عفونت گفته می شود که در اطراف زخم پای دیابتی بروز می کند؛ این حالت می تواند با ترشح بدبو، درد و بیحسی همراه شود. نشانه های زخم پای دیابتی همیشه خیلی واضح نیست و گاهی اوقات تا زمانی که عفونی نشود، شاید هیچ نشانه ای نداشته باشد.
تغییر رنگ (به خصوص تیرگی) پوست یا درد و پینه در اطراف زخم را باید سریعا با پزشکتان در میان بگذارید. پزشک، زخمتان را با استفاده از مقیاس 0 تا 5 سیستم طبقه بندی زخم واگنر ارزیابی می کند:
- 0: بدون زخم باز؛ یا زخم بهبودیافته
- 1: زخم سطحی بدون نفوذ به لایه های عمیق تر
- 2: زخمهای عمیق تر که به تاندون، استخوان یا کپسول مفصلی رسیده باشد.
- 3: درگیری بافتهای عمیق تر و بروز آبسه، استئومیلیت یا التهاب تاندون ها
- 4: قانقاریا در بخشی از پاشنه یا جلوی پا
- 5: قانقاریای گسترده که کل پا را درگیر کند
درمان زخم پای دیابتی
هدف اصلی در درمان زخم پای دیابتی، بهبود هرچه سریعتر آن است؛ هرچه سرعت درمان زخم بالاتر باشد، احتمال عفونی شدن زخم کمتر خواهد شد. چند فاکتور کلیدی در درمان مناسب زخم پای دیابتی موثر است:
- جلوگیری از بروز عفونت
- فشاربرداری از ناحیه آسیب دیده
- کندن بافت و پوست مرده (دبریدمان)
- اعمال دارو و پانسمان زخم
- کنترل قند خون و مشکلات دیگر
البته همه زخمها عفونی نیستند؛ اما پزشکان روش درمان را در صورت تشخیص وجود عفونت و با توجه به درجات زخم پای دیابتی مشخص میکنند.
پیشگیری از بروز عفونت
چند پارامتر مهم برای جلوگیری از عفونی شدن زخم وجود دارد که عبارتند از:
- قند خونتان را تحت کنترل داشته باشید
- زخمتان را تمیز و پانسمان کنید.
- زخم را هر روز با استفاده از مواد و ابزار مناسب، تمیز کنید.
- پابرهنه نمانید.
فشاربرداری
برای بهینه کردن روند درمان زخم پای دیابتی، به خصوص در کف پا، باید از روش فشاربرداری استفاده کرد. از بیماران خواسته می شود تا از بریس، ارتز یا قالبهای مخصوص و یا ویلچر و عصا استفاده کند. از این ابزارها می توان برای کاهش فشار وارد بر زخم و کمک به فرایند بهبود زخم استفاده کرد.
علم مراقبت از زخم در طی دهه گذشته با پیشرفت قابل توجهی همراه شده است. این عقیده قدیمی که “اجازه بده هوا بخوره” برای این مشکل صادق نیست و در روند بهبود زخم اختلال ایجاد می کند. می دانیم که با پوشاندن و حفظ رطوبت زخم، وکاهش عفونت می تواند به تسریع فرایند درمان زخم منجر شود. استفاده از بتادین، پراکساید و خیساندن زخم می تواند به مشکلات و صدمات بیشتر منجر شود و به همین دلیل هم استفاده از آن توصیه نمی شود.
مصرف دارو و پانسمان
مدیریت مناسب زخم شامل استفاده از پانسمان و داروهای موضعی است و می تواند شامل محلول شستشوی نمکی معمولی تا داروهای پیشرفته ای مثل فاکتورهای رشد، پانسمان زخم و مواد جایگزین پوستی باشد که اثرگذاری اش در درمان انواع زخم مانند زخم پای دیابتی، زخم بستر یا فشاری، زخم ناشی از سوختگی و… به اثبات رسیده است. یک زخم برای درمان و بهبود به گردش مناسب جریان خون نیاز دارد و شاید لازم باشد تا متخصص پا از جراح عروق مشورت بگیرد و یا دستور به اجرای آزمایشات غیرتهاجمی دهد.
کنترل قند خون
مهمترین نکته در درمان زخم پای دیابتی، کنترل سفت و سخت سطح قند خون است. مراجعه مرتب به پزشک یا متخصص غدد به شما در این مهم کمک نموده و احتمال بروز مشکلات ناشی از بالا بودن قند خون را کاهش می دهد.
گزینههای جراحی
آن دسته از زخم پاهای دیابتی که عفونی نشده باشند را می تواند بدون نیاز به جراحی، درمان کرد؛ اما اگر این موضوع ممکن نباشد، شاید لازم باشد تا از روش های جراحی و تهاجمی استفاده نمود. از جمله روشهای تهاجمی و جراحی می توان به فشاربرداری به کمک تراشیدن یا بریدن استخوان(ها) و اصلاح بدشکلی های مختلفی مثل انگشت چکشی، پینه پا یا زوائد استخوانی اشاره کرد.
پیشگیری از وقوع زخم پای دیابتی
بهترین راه درمان زخم پای دیابتی، پیشگیری از وقوع آن است؛ از دستورالعمل های موثر در پیشگیری از این مساله، می توان به مراجعه مرتب به متخصص بیماری های پا اشاره کرد. او می تواند سطح خطر وقوع زخم پای دیابتی و استراتژی های موثر در پیشگیری از زخم پا در شما را ارزیابی کند.
در صورت وجود مشکلات زیر در خطر بالاتری قرار دارید:
- ابتلا به نوروپاتی
- گردش ضعیف جریان خون
- وجود بدشکلی در پا (برای مثال زوائد استخوانی، انگشت چکشی)
- پوشیدن کفش نامناسب
- عدم کنترل قند خون
کاهش فاکتورهای خطرزای مختلف مثل استعمال دخانیات، نوشیدن الکل، کلسترول بالا و بالا بودن قند خون در پیشگیری و درمان زخم پای دیابتی موثر است. پوشیدن کفش و جوراب مناسب هم نقش بسیار پررنگی در کاهش خطر ایفا می کند؛ پزشکتان می تواند به شما در انتخاب گزینه های مناسب کمک کند.
اگر به دنبال تشخیص نشانه های اولیه زخم پای دیابتی هستید، باید یاد گرفتن نحوه بررسی درست پاهایتان را در اولویت قرار دهید. پاهایتان را هرروز – به خصوص بین انگشتان و فاصله بین انگشتان و توپی زیر پا – را برای بررسی وجود بریدگی، کبودی، ترک خوردگی، تاول، قرمزیريال زخم یا هر نشانه غیرعادی دیگر بررسی کنید. در هر مراجعه به پزشک، کفش و جورابتان را درآورده و از او بخواهید تا پاهایتان را بررسی کند. هر مشکل، هر چند اندک و به نظر جزئی در پاهایتان را باید هر چه سریعتر به اطلاع متخصص برسانید.
کلید درمان موفق زخم، مراقبت مداوم متخصص پا از آن برای اطمینان از حفظ استاندارد طلایی مراقبتی است:
- پایین آوردن قند خون
- دبریدمان مناسب زخم
- درمان عفونت
- کاهش اصطکاک و فشار
- بازیابی گردش مناسب جریان خون
امکان بازگشت زخم بعد از درمان وجود دارد؛ احتمال عفونی شدن مجدد بافت زخم در صورت فشار آمدن و التهاب ناحیه درمان شده وجود دارد و به همین دلیل هم برای پیشگیری از بازگشت زخم، با توصیه پزشک مبنی بر استفاده از کفش های راحت و مخصوص افراد دیابتی مواجه خواهید شد.
چه زمانی به پزشک مراجعه کنم؟
اگر با تیرگی گوشت و بیحسی زخم و اطراف آن مواجه شدید، باید بلافاصله به دنبال درمان آن و مراجعه به پزشک باشید. عدم درمان زخم پای دیابتی عفونی می تواند با آبسه و انتشار آن به نقاط بیشتر یا حتی کل پا همراه شود. که در این حالت آن را تنها می توان با جراحی، قطع عضو یا جایگزینی پوست با جایگزین های مصنوعی یا گرافت پوست درمان کرد.